El gobierno actual suprimió el sistema de compra consolidada que funcionaba hasta 2018, desplazó al equipo que la procesaba, centralizó las compras en la Secretaría de Hacienda y Crédito Público (SHCP) y excluyó a la industria de distribución de la ecuación de abastecimiento.

ILUSTRACIONES: JOAN X. VÁZQUEZ
Justo en el preámbulo de la crisis sanitaria del Covid-19 en México, el gobierno de Andrés Manuel López Obrador desmontó la cadena de abastecimiento de medicamentos e insumos terapéuticos del sector salud que se había desarrollado en las últimas décadas, para ensayar un nuevo modelo basado en la regionalización.
El desmantelamiento del anterior sistema, que se instrumentó en aras de combatir la corrupción y buscar ahorros, dejó fisuras visibles: medicamentos que viajan por Estafeta, transportación deficiente de fármacos, medicinas imprescindibles para tratar pacientes con Covid-19 que no llegan y recetas que no se surten por falta de abasto.
Quinto Elemento Lab reconstruye la extinta cadena de suministro y las medidas de la administración obradorista para sustituirla, a partir del seguimiento documental de contrataciones de la anterior y la actual administración, así como de consultas con funcionarios y exfuncionarios del sector de salud federal, empresarios de los sectores involucrados y dirigentes de asociaciones médicas.
El gobierno actual suprimió el sistema de compra consolidada que funcionaba hasta 2018, desplazó al equipo que la procesaba, centralizó las compras en la Secretaría de Hacienda y Crédito Público (SHCP) y excluyó a la industria de distribución de la ecuación de abastecimiento.
Tras la desarticulación sobrevinieron licitaciones retrasadas por más de medio año, fallidas, o incompletas hasta en 60% de los productos que se proponía comprar; desabasto por encima de 40%; opacidad extrema en los procedimientos de contratación e incluso conflictos de poder al interior del gabinete.
Carlos Ramos Alcocer, director ejecutivo de la Asociación Nacional de Distribuidores de Insumos para la Salud (ANDIS), advierte en entrevista que el abasto está por debajo de 60%: “Cuando pretendías lograr algo tan barato que ahora no lo tienes, pues no lograste nada. El producto más caro es el que no hay”.
Por su parte, un exintegrante del gabinete federal de salud, consultado bajo reserva de identidad, resume: “Si hubieran mantenido el mecanismo, habría abasto. Daba certidumbre a la industria y ponía el producto en la clínica. 2018 cerró con abasto de 97.7%”.
Pero, ¿se puede decir con absoluta propiedad que el gobierno desmontó la cadena de suministro?
─ Sí ─responde sin apenas pensarlo Ramos Alcocer─, se partió en varios pedazos.
El desabasto derivado de la supresión de la cadena de suministro ya era grave antes de la llegada de la Covid19 al país, pero con la crisis sanitaria, ambos fenómenos fortalecieron entre sí sus respectivos potenciales nocivos.
Y es que no sólo escasearon antibióticos como la amoxicilina, o antiácidos como el omeprazol en los anaqueles de las unidades médicas. También medicamentos utilizados en el tratamiento de pacientes con Covid19. Entre estos, varios analgésicos, medicamentos hipnótico-sedantes como el propofol, o vasopresores como la norepinefrina, explica en entrevista el médico Javier Saavedra Uribe, presidente de la Sociedad Mexicana de Medicina de Emergencias (SMME). Según Saavedra Uribe, un “abasto suficiente” de medicamentos y equipo de protección habría servido para salvar más vidas, tanto de pacientes como de personal médico”.
Una pregunta que ronda en la estructura de salud es qué ocurriría si llegara al país la vacuna contra el coronavirus.
━Pues enfrentaría el mismo problema, la distribución ━advierte en entrevista Juan Villafranca, presidente de la Asociación Mexicana de Laboratorios Farmacéuticos (AMELAF).
Lo que existía

Hasta noviembre de 2018, la cadena de abasto de medicamentos e insumos terapéuticos estaba formada de cuatro piezas: la Comisión Negociadora de Precios (CNP), la Compra Consolidada federal, la infraestructura de almacenamiento y distribución, y los fabricantes (laboratorios).
El 5% de los medicamentos que compraba el gobierno eran de patente y el 95% genéricos. El precio de los primeros se negociaba cada año, a través de la CNP, directamente con los laboratorios que, como titulares de esas patentes, los fabrican en exclusiva.

La CNP arrancó en 2007, con participación del IMSS, el ISSSTE, la Secretaría de Salud y los órganos fiscalizadores, explica en entrevista Salomón Chertorivski, excomisionado del Seguro Popular (2009-2012).
La compra de los genéricos, producidos por múltiples laboratorios, se procesaba a través de la Compra Consolidada del IMSS (CC-IMSS).

El sector farmacéutico registra compras consolidadas desde 1980. Siempre con el mismo sentido, dice Carlos Ramos, director ejecutivo de ANDIS: “comprar mayor volumen y tener, como consecuencia, mejor precio”. Ejemplifica con el ácido acetilsalicílico (conocido por su nombre comercial, aspirina): “en el mercado privado puede costar 10 o 30 pesos [dependiendo de la presentación], y en el mercado público 3 o 4 pesos”.
La compra consolidada del IMSS

Desde 2013, la CC-IMSS incluyó organismos de salud federales y locales, como el IMSS, el ISSSTE, la SEDENA, SEMAR, PEMEX, institutos nacionales (de cancerología, pediatría, enfermedades respiratorias, cardiología, nutrición, psiquiatría, neurología, etc.), hospitales generales, regionales, y organismos u hospitales de los estados.
Se procesaba entre febrero y octubre del año previo al ejercicio para el que se programaba el abasto. En febrero y marzo se “levantaba” la demanda de las instituciones que decidían participar, 40 en promedio. En abril cerraba el plazo para subir sus pedidos.
El requerimiento pasaba a Adquisiciones. De mayo a agosto, 450 mercadólogos y analistas de datos de la Coordinación Técnica de Investigación de Mercados del IMSS desarrollaban el mercadeo. Procesaban entre 1200 y 1700 claves correspondientes a cada producto. Las licitaciones derivadas se realizaban en septiembre y octubre, y en los dos últimos meses del año se emitían fallos y se firmaban contratos.
Según los testimonios sociales ⎼memorias de los procesos de contratación elaboradas por observadores independientes, registrados por la SFP y sufragados por las dependencias contratantes⎼, en 2017 participaron 39 instituciones, 17 federales y 22 de los estados; y en 2018 fueron 42, 20 federales y 22 estatales. La ANDIS precisa que 54 instituciones sanitarias han participado en la CC-IMSS.
Un funcionario operativo de la estructura que desarrollaba dichos procesos, quien ofrece su testimonio bajo reserva de identidad, explica la lógica que los regía: “Se procesaba en el IMSS por el conocimiento técnico en análisis de datos de su equipo, la data histórica única, y la experiencia acumulada en su procesamiento, lo que daba una exactitud a sus resultados difícil de obtener por otra institución del Estado mexicano en el rubro de salud”.
Evaluaban el crecimiento o decrecimiento anual de los derechohabientes por entidad, afluencia de pacientes a las instituciones, evolución del consumo de los productos en ejercicios previos, y variables de mercado.
Con esa información establecían un Precio Máximo de Referencia (PMR) para cada clave, es decir, por cada producto. Ese parámetro evitaba que los proveedores acordaran el precio de un producto para imponerlo al gobierno. Por eso, el PMR debía ser suficientemente bajo para que favoreciera al sector público, pero también suficientemente alto para que resultase atractivo a los proveedores, de modo que las partidas licitadas no quedaran desiertas, es decir, sin ofertas ni asignación de contratos.
“Si tu precio se acercaba al del año anterior o no crecía más que la inflación ─explica el funcionario─, y no quedaban desiertas más del 10% de las partidas, tu licitación había sido exitosa”.
Cada partida desierta, detalla, “detona una cascada de pequeñas compras del producto en las diversas instituciones, durante el resto del año, a un costo global muy elevado. No es lo mismo que te diga te compro la producción de todo el año, a comprar de a poquito”.
Distribuidores: un demonio con dientes

Definido el PMR, se procedía a las licitaciones. Salomón Chertorivski, excomisionado del Seguro Popular, aclara que la CC-IMSS “compraba el medicamento junto con el servicio de distribución” por el mismo precio.
El precio establecido por los laboratorios sumado al margen de utilidad de los distribuidores ─de 8 a 10% según sus estimaciones─ formaban la oferta con que estos llegaban a la licitación. “Ni el gobierno podía comprar más barato ni nosotros podíamos vender fuera de los precios regulados”, reitera Carlos Ramos Alcocer, director ejecutivo de ANDIS.
Juan Villafranca, presidente de AMELAF, lo corrobora y describe la ruta operativa del distribuidor: “Digamos que requería 100 millones de piezas. Pedía 30 al laboratorio A, 30 al B, y 40 al C. En un mes las recogía en cada laboratorio y pagaba. A estos les convenía porque les daba flujo. El distribuidor llevaba a los puntos de recepción un paquete ya consolidado. Y esperaba cuatro o cinco meses a que le pagara el gobierno. El servicio costaba entre 8% y 10% del valor final del producto, e incluía toda la logística y el financiamiento”.
El funcionario operativo del IMSS citado en líneas previas, explica la conveniencia de ese sistema: “Pensemos que un fabricante produce nada más cinco productos y sólo vende uno de ellos al gobierno, y es omeprazol, una clave que se consume a lo bestia. Si además tiene que distribuir, sus costos suben hasta 60% y también el precio final. El distribuidor en cambio juntaba las 150 claves que había licitado y dividía sus costos entre todas ellas”.
Casi medio centenar de empresas de distribución de medicamentos, exclusivamente orientadas a dar servicio al sector público, surtían más de 1,600 millones de piezas por año en más de 2 mil puntos de entrega de instituciones de salud pública, a través de la CC-IMSS, de acuerdo con las respuestas de la ANDIS a un cuestionario de Quinto Elemento Lab.
Para conectar la producción de 250 plantas de la industria farmacéutica con el sector público de salud, los distribuidores desarrollaron a lo largo de los años una infraestructura de 100 mil metros cuadrados de almacenes a lo largo del país, más de dos veces la superficie del zócalo de la Ciudad de México.
También acumularon 2 mil metros cuadrados de red fría ─una superficie de refrigeración semejante a la mitad de una cancha de fútbol soccer ─ para productos que exigen temperaturas controladas, casi el 30% de la demanda pública.
Por ejemplo, los de origen biotecnológico como las vacunas, hemoderivados, anticuerpos monoclonales, algunos tipos de insulina, factores anticoagulantes muy específicos y algunos retrovirales.
Unos requieren temperatura controlada de 2 a 8 grados; otros hasta 25 o 30. La diversidad climática del país amenaza potencialmente su preservación. Hay regiones como Sonora donde la cabina del conductor de la unidad de transporte registra hasta 50 grados.
“Pero la caja con los medicamentos va estable”, explica Ramos Alcocer, porque “nuestras unidades son secas y frías, no húmedas. Algunas llevan doble motor de refrigeración, tienen aislante, y están validadas y certificadas”.
Desensamble

La última semana de julio de 2018, con el aval del aún presidente Enrique Peña Nieto, arrancó una transición adelantada. En el IMSS “se presentó con su gente Pedro Zenteno Santaella, entonces diputado federal electo por MORENA, a interrumpir el funcionamiento normal de la institución. Pararon muchas compras, por ejemplo de camas y otros insumos. Hacienda también envió a su gente. Y la última semana de agosto ‘cerraron la llave’ de todo tipo de compras”, según un directivo consultado.
El 30 de noviembre de 2018, último día de su gestión, Peña Nieto emitió un decreto, a pedido del gobierno entrante, que creó una “Unidad de Administración y Finanzas” en cada dependencia, bajo coordinación de la SHCP “a través de su Oficialía Mayor”, a la que facultó para “fungir como área consolidadora de los procedimientos de compra”.
Este cambio desapareció dos eslabones de la cadena: la Comisión Negociadora de Precios y la Compra Consolidada del IMSS. Quedaban todavía los distribuidores. La Secretaría de Hacienda se aprestaba a negociar con ellos.
Las negociaciones fueron precedidas por la solicitud presidencial de investigar a Fármacos Especializados, Maypo y DIMESA ─distribuidora ésta de medicamentos oncológicos─, y vetarlas de contrataciones oficiales, porque era “a todas luces inmoral” que hubiesen surtido más de 60% de los medicamentos al gobierno en 2018.
Raquel Buenrostro, entonces Oficial Mayor de la SHCP, encabezó las reuniones con farmacéuticos y distribuidores, entre mayo y julio de 2019. En algunas de ellas, refieren representantes de la industria, participaron conjuntamente varias organizaciones del sector. En otras, las conversaciones se efectuaron por asociación individual.
El director ejecutivo de la ANDIS, Carlos Ramos Alcocer, recuerda especialmente uno de los encuentros con Buenrostro. Ocurrió en mayo. La Oficial Mayor recibió a la agrupación con gran amabilidad y una frase sorpresiva: “Si bien el presidente dijo que iba a vetar a alguien, yo no estoy vetando a nadie, todo mundo puede participar pero me tienen que demostrar que quieren vender bien”.
Ramos Alcocer subraya: “Así lo dijo enfáticamente”. La funcionaria, relata el empresario, les comentó: “La creencia es que esto está lleno de corrupción, así que si tienen algo qué ofrecer, ofrézcanmelo aquí encima de la mesa”.
Dice el dirigente empresarial que respondieron: “Maestra, aquí están nuestros precios, nuestras facturas, cómo compramos, y a nadie le damos nada de nada”.
Buenrostro asumía “su papel de compradora, tratando de abatir precios”, convencida de que la utilidad de los distribuidores era de 30%. Ellos repusieron que en realidad era de 10%. “Como Secretaría de Hacienda lo pueden ver, nuestros documentos están a su disposición”, le dijeron, y aclararon que el precio lo ponen los laboratorios.
Lo que existe ahora

El abasto de 2019 se sostuvo con los insumos de la última CC-IMSS, cuyos fallos se emitieron el 30 de noviembre de 2018. No obstante, la fuente interna citada en apartados previos, acusa merma en los productos en ese ejercicio, al menos en el IMSS, debido a la suspensión de compras de septiembre de 2018.
“El IMSS significa el 50% de la población en materia de abasto de medicamentos”, estima la ANDIS.
Llegó mayo de 2019 y no se iniciaba la preparación de la compra 2020. De hecho, el gobierno federal dedicó los primeros cinco meses de 2019 a deliberar sobre cómo suplir la cadena de distribución suprimida.
Primero consideraron al Ejército, pero se descartó porque SEDENA utiliza para su servicio a los distribuidores comerciales. Después se consideró al IMSS. La SHCP pidió a la dirección de Administración de ese organismo una propuesta de “red institucional de distribución de medicamentos”. Tres días después Germán Martínez renunció a la dirección del instituto, con una advertencia pública: “el abasto pende de un hilo”. Decía que había un gasto irracional de los recursos.
Según la fuente interna, Martínez quería explicar que el IMSS no tenía la capacidad para almacenar, pero “ya no lo tomaban en cuenta para las decisiones, ni Carlos Urzúa (titular de la SHCP) le tomaba las llamadas, lo transferían con subalternos”. El senador no respondió a la solicitud de entrevista para corroborarlo.
En junio de 2019, la SHCP decidió al fin. Se licitaron productos por un lado, y almacenamiento y distribución por otro. El 5 de junio convocó a una “Compra consolidada de medicamentos y material de curación del 2° semestre de 2019”. El título sugiere que hubo una compra semejante en el primer semestre de ese año. No fue así.
Según documentos de la contratación, revisados por Quinto Elemento Lab en Compranet, fueron licitadas 3,090 claves, y consiguieron asignar contratos para sólo 1,167, es decir el 37.77%. Las claves desiertas fueron 1,923, o sea, el 62.23%. En otros términos, el gobierno compró apenas poco más de un tercio de la demanda del sector salud.
Un mes más tarde, el 8 de julio, la SHCP invitó a los proveedores a un “proceso competitivo”, que derivaría en adjudicaciones directas, para la contratación de un “servicio de logística integral de almacenamiento y distribución de bienes terapéuticos”.
De acuerdo con los anexos técnicos del procedimiento, el país quedó dividido en siete regiones para la distribución: Norte (Aguascalientes, Chihuahua, Durango, Querétaro, Zacatecas, Guanajuato), Pacífico (Bajas California, Baja California Sur, Nayarit, Sinaloa y Sonora), Golfo (Coahuila, Nuevo León, San Luis Potosí, Hidalgo, Tamaulipas, “Veracruz Norte”), Centro (Colima, Estado de México, Jalisco, Michoacán), Sureste (Quintana Roo, Puebla, Tlaxcala, Yucatán, “Veracruz Sur”, Campeche), Sur (Morelos, Oaxaca, Guerrero, Chiapas), Ciudad de México.
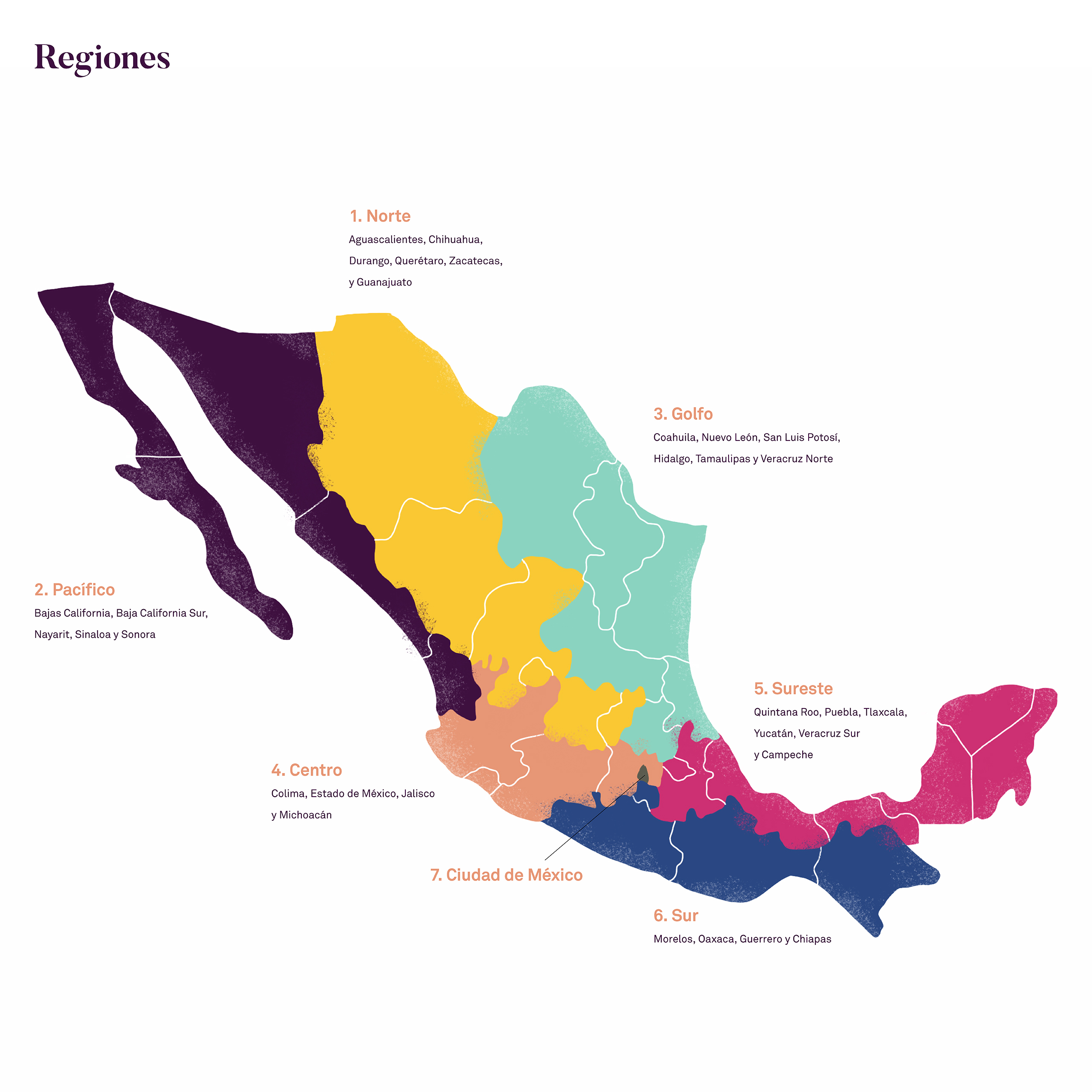
Por cada región contrataron un proveedor principal de logística de almacenamiento. Además, dos subpartidas por región, una para red fría y otra para red seca, es decir, un total de 14 subastas. Estos últimos proveedores serían los encargados de llevar los productos a hospitales y clínicas. En total, 21 proveedores, pues la convocatoria limita una partida asignada por participante.
Tratándose de procedimientos de asignaciones directas, los ganadores no se dieron a conocer a través del Diario Oficial de la Federación. Pero la SHCP tampoco emitió un comunicado.
A inicios de agosto, la prensa difundió de manera extraoficial la lista de ganadores principales por región: Medica Farma Arcar (Norte), Dibiter y Compañía Internacional Médica (Pacífico), Logística y Transporte para la Industria de la Salud (Golfo), Vantage Servicios Integrales de Salud (Centro), ILS Integradora Logística en Salud (Sur), GNK Logística (Sureste) y Maypo (CDMX), una de las empresas “vetadas” por el presidente, que sin embargo obtuvo un amparo contra esa medida. En la invitación la SHCP mencionó explícitamente dicho recurso legal para justificar la inclusión de esa firma.
Adicionalmente, la SHCP informó en aquel verano que en la cadena participarían cinco almacenes del IMSS, uno del ISSSTE y uno de la empresa paraestatal Birmex (Laboratorios Biológicos y Reactivos de México S.A. de C.V.).
En cuanto a las subpartidas del procedimiento, las asignaciones no se dieron a conocer ni oficial ni extraoficialmente. Pero en el sector farmacéutico ha trascendido que algunas de estas fueron asignadas a empresas de transporte de carga convencional, incluidas algunas de mudanzas. “Sí, esa situación se ha dado. Están mezclados con distribuidores de medicamentos de a deveras”, confirma Juan Villafranca, presidente de AMELAF.
Carlos Ramos (ANDIS), comenta: “Desconozco la flota de esos transportistas. Pero la nuestra se especializa en servicios farmacéuticos. No es lo mismo la red fría de los productos cárnicos, pollos, pescados, o helados. Puedes usar cajas de unicel con geles, pero estos tienen una caducidad, y al final impacta en la calidad del producto”.
El funcionario operativo del IMSS citado en líneas previas se concentra en los costos: “Bimbo no manda los gansitos en un camión, el pan blanco en otro, y los chocorroles en otro. Sería carísimo. Manda uno solo”. Tanto la ANDIS como AMELAF coinciden en que los costos están disparados.
“En el papel luce muy bien quitar al intermediario ━comenta el directivo del IMSS ya citado━, pero los distribuidores consolidaban la oferta”.
Además de los distribuidores que encabezan el esquema regional, Quinto Elemento Lab detectó en Compranet contratos con la empresa de mensajería Estafeta, para la distribución de metotrexato, un medicamento oncológico usado en la mezcla terapéutica para la atención de leucemias, sarcomas infantiles y linfomas.
De septiembre a noviembre de 2019, la Secretaría de Salud adjudicó tres contratos a Estafeta, por 3.3 millones de pesos. Dos de ellos cubren, del 21 de septiembre al 31 de octubre, el “servicio integral de logística de almacenamiento y distribución del medicamento metotrexato”.
El tercero cubrió, del 11 de noviembre de 2019 al 31 de enero de 2020, el “servicio integral de Logística de Almacenamiento y Distribución de medicamento de red fría, del Centro de Distribución (CEDIS) a los puntos de entrega”. Estafeta lanzó su “servicio pharma” en 2016, con cobertura en 20 ciudades del país.
El 3 de diciembre de 2019, la SHCP convocó a una “Contratación consolidada de medicamentos y bienes terapéuticos para el ejercicio fiscal 2020”. Licitó 632 claves, colocó contratos para 408 de ellas (64.55%), y 224 (35.44%) resultaron desiertas. La dependencia informó que el abasto de las claves desiertas estaba “garantizado” con compras directas.
En suma, desde que el gobierno actual desmanteló el sistema de abasto que existía, de agosto a diciembre de 2018 fueron cerradas las compras de medicinas e insumos para el 2019. No hubo una nueva compra en volumen sino hasta junio de 2019. Pero los servicios de distribución para repartir esa compra se contrataron en agosto, entraron en operación en septiembre y cerraron en diciembre.
Portavoces de la SHCP no respondieron a la petición para precisar información sobre el funcionamiento del modelo regional, ni detalles sobre los procedimientos de compra y distribución.
Quinto Elemento Lab detectó en Compranet seis contratos de hospitales regionales de alta especialidad de Chiapas, Yucatán y Oaxaca, para la adquisición de ese servicio. Cinco de estos con vigencia de abril a diciembre; uno, de mayo a diciembre de 2020. Los proveedores: ILS Integradora Logística, GNK Logística en Salud, y Médica Farma Arcar.
El 31 de julio pasado, el presidente López Obrador anunció la creación de una empresa paraestatal para la distribución de medicamentos. Quedaría a cargo de David León Romero, hasta ese momento titular de Protección Civil federal. Pero a finales de agosto, León Romero renunció a la función pública tras aparecer en un video entregando dinero a Pío López Obrador, hermano del presidente. Inexistente aún, la empresa de distribución estatal quedó sin cabeza.

Por otro lado, el gobierno no compró en 2019 los medicamentos de patente para el ejercicio 2020. Fue hasta el 28 de enero pasado cuando la SHCP envió a los proveedores la invitación a la puja. En febrero vencía el plazo para presentación de cotizaciones, y para cuando concluyó la contratación, ya estaba por vencer la supuesta prórroga de los contratos de distribución regional (marzo). Además, ya estaba en México la COVID-19.
De hecho, hasta la segunda semana de febrero, la Secretaría de Salud estaba volcada en el proceso de liquidación del Seguro Popular y las negociaciones con gobernadores para la instauración del Instituto de Salud para el Bienestar (INSABI), que eran conducidas por el subsecretario de Prevención y Promoción de la Salud, Hugo López Gatell.
El 24 de febrero, la Organización Mundial de la Salud (OMS) anunció que la COVID-19 tenía potencial pandémico. El primer contagiado en México admitido por las autoridades se registró el 27 de ese mes.
A partir de ese momento, el personal médico del sector público enfrentó la crisis sanitaria bajo tres fuegos: las condiciones de desabasto de los principales medicamentos y equipos de protección necesarios para atender a pacientes contagiados de COVID-19; la “criminalización” de la comunidad médica por denunciar el desabasto, y el reclamo de pacientes y sus familiares que les culpan de la escasez.
Quinto Elemento Lab preguntó al médico cirujano especialista en emergencias médico-quirúrgicas Javier Saavedra Uribe, que además preside la Sociedad Mexicana de Medicina de Emergencia (SMME), cuáles son los medicamentos más usados en el tratamiento de la COVID-19.
“Podemos hablar de propofol ━explica━, un medicamento que tiene una función hipnótica sedante, mantiene al paciente dormido, disminuye su nivel de conciencia para permitir que el ventilador mejore la función respiratoria del paciente; otro ejemplo puede ser la norepinefrina, que se utiliza para mantener la presión arterial en niveles adecuados, y mantener el flujo de sangre a los diferentes órganos que son afectados”.
También describe el equipo de protección indispensable para el personal médico y paramédico que entra en contacto con los pacientes: “mascarillas N 95 o N 100 idealmente, googles o gafas, overol, guantes, bata y pijama desechable, botas”.
Cuando se le pregunta qué medicamentos han escaseado, el doctor Saavedra dice: “Antes y durante la pandemia hemos tenido carencia de medicamentos, principalmente de los que te acabo de comentar ━señala━, que son los que más se están ocupando”.
Añade: “Sabemos que hasta hace poco más de un año se contaba con un mecanismo por el cual se tenía realmente el abasto de medicamentos en las diferentes instituciones de salud. Sabemos que esto, de alguna manera, desapareció. Y no sólo en la pandemia, sino incluso antes de la pandemia, impactó”.

Este reportaje forma parte de la serie COVID-19 en México, producida por Quinto Elemento Lab





